دانستنی هایی در مورد بیماری ام اس یا مولتیپل اسکلروزیس
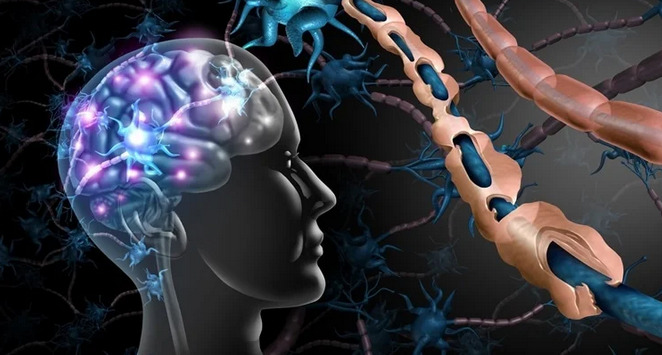
مولتیپل اسکلروزیس (MS) یک بیماری است که در اثر آسیب به رشته های عصبی در سیستم عصبی مرکزی ایجاد می شود. این آسیب سیگنال های ارسال شده به مغز و از آن را مختل می کند. ام اس یک بیماری پیشرونده است که با گذشت زمان بدتر می شود و در نهایت منجر به مرگ می شود.
به گزارش سینا پرس فارس، سیستم عصبی مرکزی شامل مغز، نخاع و شبکهای از اعصاب است که پیامها را در سراسر بدن برای کنترل حرکات و اعمال هدایت میکند. این رشته های عصبی توسط ماده ای عایق به نام میلین پوشانده شده اند که از عصب محافظت می کند و به انتقال تکانه ها به مغز و از آن کمک می کند. در بیماری ام اس، این میلین آسیب می بیند، که در هدایت سیگنال های عصبی اختلال ایجاد می کند، که ممکن است کند شده یا اصلاً منتقل نشود.
علل مولتیپل اسکلروزیس
مولتیپل اسکلروزیس یک بیماری خود ایمنی است. معمولاً سیستم ایمنی بدن را در برابر میکروب های مهاجم یا اجسام خارجی محافظت می کند. از سوی دیگر، بیماریهای خودایمنی زمانی رخ میدهند که سیستم ایمنی بافت سالم بدن را با بافت خارجی یا آسیبدیده اشتباه بگیرد.
در بیماری ام اس، سیستم ایمنی غلاف محافظ میلین را با جسم خارجی اشتباه می گیرد و به آن حمله می کند. این امر میلین را که در نواحی کوچکی به نام پلاک یا ضایعات دمیلیناسیون ملتهب می شود، از بین می برد. با کاهش التهاب، میلین باقی مانده ممکن است زخمی شود (اسکلروز)، و رشته عصبی زیر آن ممکن است آسیب ببیند.
علت دقیق مولتیپل اسکلروزیس به وضوح شناخته نشده است، اما به نظر می رسد عوامل ژنتیکی و محیطی در ایجاد این بیماری نقش دارند.
عوامل جغرافیایی
مطالعات جهانی در مورد مولتیپل اسکلروزیس نشان می دهد که افرادی از کشورهایی که در شمال خط استوا قرار دارند ممکن است در معرض خطر بیشتری برای این بیماری باشند. مناطقی مانند کانادا، ایالات متحده آمریکا، انگلستان، کشورهای اسکاندیناوی، استرالیای جنوبی و نیوزلند نسبت به کشورهای گرمسیری میزان بروز ام اس بالاتری دارند.
شواهدی وجود دارد که نشان می دهد کمبود ویتامین D نقش مهمی در ایجاد ام اس دارد که می تواند الگوهای جغرافیایی آن را توضیح دهد. نور خورشید به طور طبیعی ویتامین D را در بدن تولید می کند، اما مقادیر کمی از آن را می توان از ماهی و تخم مرغ نیز به دست آورد. بنابراین، مردم کشورهای نزدیک به خط استوا برای ساعات طولانی در معرض نور مستقیم خورشید قرار می گیرند که منجر به سطوح بالاتر ویتامین D طبیعی تولید شده می شود که اعتقاد بر این است که در عملکرد سیستم ایمنی نقش دارد و می تواند محافظت در برابر بیماری های خودایمنی مانند ام اس باشد. .
اپیدمیولوژیست ها همچنین به دنبال الگوهایی در سایر عوامل محیطی مانند جمعیت شناسی، قرار گرفتن در معرض عوامل محیطی، و الگوهای مهاجرت برای درک اختلاف در توزیع جغرافیایی موارد ام اس هستند. به عنوان مثال، مطالعات نشان داده است افرادی که قبل از بلوغ از مناطق پرخطر به مناطق کم خطر نقل مکان می کنند، استعداد کمتری برای ابتلا به ام اس دارند.
سبک زندگی
مطالعات همچنین نشان داده اند که برخی از انتخاب های سبک زندگی با خطر بالاتر ابتلا به ام اس مرتبط است. سیگار با افزایش خطر ابتلا به ام اس و افزایش شدت و پیشرفت سریع بیماری مرتبط است. اعتقاد بر این است که مواد شیمیایی مضر موجود در دود سیگار بر سیستم ایمنی بدن تأثیر می گذارد و برای افراد دارای سابقه ام اس در خانواده، قرار گرفتن در معرض دود دست دوم نیز می تواند خطر ابتلا به ام اس را افزایش دهد. خوشبختانه، نشان داده شده است که ترک سیگار قبل یا حتی بعد از شروع ام اس، پیشرفت ام اس را کند می کند.
چاقی دوران کودکی یا اوایل بزرگسالی نیز با خطر بالاتر ابتلا به ام اس مرتبط است. در حالی که این نشان نمی دهد که همه افراد چاق به ام اس مبتلا می شوند، اعتقاد بر این است که چاقی سیستم ایمنی را بیش از حد کار می کند و باعث التهاب در بدن می شود. علاوه بر این، سطح ویتامین D نیز در افراد دارای اضافه وزن پایین تر است و بیشتر به افزایش خطر ابتلا به ام اس کمک می کند.
ژنتیک
از آنجایی که هنوز هیچ ژنی به عنوان عامل مولتیپل اسکلروزیس شناسایی نشده است، به عنوان یک بیماری ژنتیکی طبقه بندی نمی شود. با این حال، محققان نشان دادهاند که افرادی که یکی از بستگانشان مبتلا به ام اس است، بیشتر در معرض ابتلا به آن هستند. در حالی که این بیماری کاملاً ارثی نیست، به این معنی که همیشه از نسلی به نسل دیگر منتقل نمیشود، اما مطالعات همچنین نشان دادهاند که اگر یک دوقلو همسان به این بیماری مبتلا شود، خطر ابتلای دوقلو دیگر به ام اس یک در چهار است. یکی از بستگان درجه یک مبتلا به ام اس نیز خطر ابتلا به ام اس را افزایش می دهد، هرچند به میزان کمتری نسبت به دوقلوهای همسان مبتلا به ام اس.
تحقیقات در مورد سهم ترکیبات ژنی خاص در خطر ابتلا به ام اس ادامه دارد. تحقیقات اخیر در زمینه حساسیت ژنتیکی به ام اس نشان داده است که ترکیبی از انواع خطر ژنتیکی در یک فرد میزان خطر ابتلا به ام اس را تعیین می کند. یک مطالعه برخی از جهش های شناخته شده مرتبط با بیماری را بر روی ژن هایی که برای سیستم پیچیده سازگاری بافتی اصلی (MHC) کد می کنند، مورد بررسی قرار داد. بسیاری از انواع خطر با آنتی ژن لکوسیت انسانی (HLA) مرتبط هستند که مسئول شناسایی اجسام مهاجم خارجی و برقراری ارتباط با سلول های ایمنی برای راه اندازی پاسخ ایمنی است.
هاپلوتیپ ها
هاپلوتیپ ها ترکیبی از پلی مورفیسم های تک نوکلئوتیدی (تغییر یک جفت باز در یک دنباله) هستند که با هم اتفاق می افتند و از یک والد به ارث می رسند. محققان ارتباط هاپلوتیپ هایی را که در نواحی اطراف ژن HLA رخ می دهند با افزایش خطر ابتلا به ام اس مورد مطالعه قرار دادند. هاپلوتیپ a1، که نزدیک به ژن HLA-DRB1 رخ می دهد، بیشترین ارتباط را با MS دارد. هاپلوتیپ های دیگر عبارتند از EOMES که در رشد سلول های T نقش دارد و ZFP36L1 و CLEC16A که با فعال سازی سلول مرتبط هستند.
مجموعهای از این هاپلوتیپها که به نام هاپلوتیپهای توسعهیافته حفاظتشده (CEHs) شناخته میشوند، در ناحیه ژنومی یافت شده که بیشتر ژنهای MHC را در خود جای داده است نیز مورد مطالعه قرار گرفت. این مطالعه نشان داد که ترکیبی از CEH ها در فرد، که یکی از آنها از هر والدین به ارث می رسد، میزان خطر ابتلا به ام اس را تعیین می کند. هاپلوتیپ H plus، که حامل دو نوع از انواع شناخته شده خطر MS است، به طور قابل توجهی خطر ابتلا به MS را افزایش داد، با دو نسخه از H plus به طور قابل توجهی خطر ابتلا به MS را افزایش داد.
خطر گسترش یافته CEH (ER)، که شامل نه هاپلوتیپ مرتبط با بیماری است، به خودی خود یا در ترکیب با H plus، حساسیت به MS را افزایش می دهد. زنانی که حامل یک نسخه از H پلاس یا ER هستند در مقایسه با مردانی که حامل یک نسخه از هر یک از این دو هاپلوتیپ هستند، در معرض خطر بیشتری برای MS هستند. این مطالعه همچنین یک CEH کاملاً محافظ (AP) متشکل از هشت هاپلوتیپ محافظ از بیماری، یک CEH خنثی (0) بدون هیچ یک از هاپلوتیپهای H plus، ER یا AP و یک CEH c1 که حاوی یک HLA منفرد بود را بررسی کرد. هاپلوتیپ
ترکیبی از هاپلوتیپ های به ارث رسیده از هر یک از والدین، افزایش یا کاهش چند برابری حساسیت به MS را تعیین می کند. هاپلوتیپ های مختلف غیر HLA نیز خطر MS را در ارتباط با جفت های HLA CEH افزایش دادند. تحقیقات اخیر درک ما را از برخی از پایه های ژنتیکی استعداد ابتلا به ام اس بهبود بخشیده است. با این حال، این مطالعه به این نتیجه رسید که در حالی که برخی از این گونه های ژنتیکی می توانند به تعیین سطح حساسیت به MS کمک کنند، توسعه و پیشرفت واقعی MS به نحوه تعامل این هاپلوتیپ ها بستگی دارد.
عفونت ها
برخی از محققان همچنین بر این باورند که مولتیپل اسکلروزیس ممکن است ناشی از عفونت ویروسی سیستم عصبی و یا سیستم ایمنی باشد. مطالعات بیماری های ویروسی و باکتریایی مانند سرخک، دیستمپر سگ، کلامیدیا پنومونی و مونونوکلئوز را برای نقش آنها در ایجاد ام اس بررسی کرده اند. مونونوکلئوز عفونی که باعث ویروس اپشتین بار (EBV) می شود، معمولاً به عنوان عامل ام اس دخیل است.
ویروس اپشتین بار (EBV)
یک نوع ویروس تبخال، EBV حدود 95 درصد از بزرگسالان را آلوده می کند اما در بسیاری از افراد هیچ علامتی ایجاد نمی کند. این ویروس پس از عفونت در اکثر سلول ها نهفته می ماند و در بسیاری از موارد دوباره فعال می شود.
مطالعهای که نمونههای خونی را که هر دو سال یکبار طی 20 سال از بیش از 10 میلیون سرباز آمریکایی جمعآوری میشد، به عنوان بخشی از آزمایشهای معمول، نشان داد که میزان عفونت EBV در افرادی که بعداً به اماس مبتلا شدهاند، در مقایسه با گروه کنترل بسیار بالاتر است. که شامل افرادی با ویژگی های مشابه با گروه آزمایش بود که به EBV آلوده شده بودند اما به ام اس مبتلا نشده بودند.
این مطالعه محاسبه کرد که عفونت EBV احتمال ابتلا به ام اس را 32 برابر بیشتر می کند. برای تقویت این مطالعه، محققان همچنین سطوح زنجیره سبک نوروفیلامنت (NfL)، یک نشانگر زیستی تخریب عصبی را در خون اندازهگیری کردند. آنها دریافتند که سطح NfL در افرادی که به ام اس مبتلا شده اند بالاتر از افراد بدون ام اس است و افزایش سطح NfL بعد از عفونت EBV و قبل از تشخیص ام اس رخ داده است. این ثابت کرد که دژنراسیون عصبی مرتبط با MS قبل از عفونت EBV شروع نشده بود.
در حالی که آنها بیان می کنند که EBV تنها مسئول ایجاد ام اس نیست، اما نقش مشخصی در ایجاد ام اس، همراه با عوامل ناشناخته مختلف ایفا می کند. این مطالعه هیچ ارتباطی بین ام اس و سایر ویروس های انسانی، از جمله سیتومگالو ویروس، که از فاصله دور با EBV مرتبط است، پیدا نکرد.
این مطالعه یک خط متقاعد کننده از شواهدی را ارائه می دهد که عفونت های EBV را با افزایش خطر ابتلا به ام اس مرتبط می کند و نشان می دهد که یک راه احتمالاً موثر برای جلوگیری از MS با ساخت واکسن هایی علیه EBV است. مطالعات دیگر نشان داده اند که پیشگیری از عفونت EBV در افرادی که قبلاً مبتلا به ام اس تشخیص داده شده اند می تواند سرعت پیشرفت را تغییر دهد. این یافته های جدید که EBV را به افزایش خطرات ام اس مرتبط می کند، راه های بالقوه ای را برای مقابله با یک بیماری ناتوان کننده باز کرده است.
مترجم: فتانه حق پرست
منبع: news-medical







