نبرد با سرطان در ایران
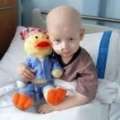
«سونامی سرطان»؛ این اصطلاحِ آشنا مدتی است که مانند زنگ خطری در گوش های ایران نجوا می شود. خطری که به رغم نبود آمار دقیق در خصوص حقیقی یا قریب الوقوع بودن آن، می توان از افزایش تعداد بیماران مبتلا به انواع سرطان به بحرانی شدن وضعیت ابتلا به این بیماری در کشور پی برد. همچنین زندگی در کنار عوامل سرطان زا مانند آلودگی هوا، پارازیت های ماهواره یی، ورزش نکردن، پیروی از الگوهای نادرست تغذیه یی و عادت های غذایی اشتباه، اثباتی بر وقوع این سونامی در آینده است.
سرطان بیماری یی است که نه تنها جسم، بلکه دیگر بعدهای زندگی فرد را نیز مورد تاثیرقرار می دهد. این بیماری دارای جنبه های اجتماعی، روانی و اقتصادی برای بیمار مبتلا به سرطان، خانواده و جامعه است. از این رو، بسیار مهم است که دولت و سایر نهادهای مربوط، خطر افزایش سرطان را جدی بگیرند و ضمن پیشگیری از ابتلا به این بیماری، به دنبال کاهش هزینه های درمانی سنگین و توسعه ی روش های درمانی آن باشند.
سرطان یکی از شایع ترین بیماری ها در جهان است که در اثر تقسیم نامتقارن سلول های بدن ایجاد می شود. هنوز درمان قطعی برای این بیماری یافت نشده و عوامل ایجاد آن نیز بطور دقیق مشخص نیست؛ با این وجود گفته می شود ژنتیک در کنار عواملی همچون رادیو اکتیو، مواد شیمیایی و سمی یا تابش بیش از حد اشعه هایی مانند نور آفتاب که اختلال در رشد سلولی را تحریک می کند جزو اصلی ترین عوامل ابتلا به سرطان هستند.
** انواع سرطان
سرطان ها بصورت کلی به 2 دسته تومورال (سرطان های غده ای) که به آن ها نئوپلاست نیز گفته می شود و لوسمی(سرطان های لنف و خون) تقسیم می شوند. وقتی که یکی از سلول های بدن توسط عوامل مختلف رشدی غیرطبیعی می کند و باعث رشد غیرعادی سلول های دیگر می شود و در نهایت منجربه تولید تومر می شود که آن قسمت را از کار می اندازد وبه قسمت های دیگر نیز سرایت می کند.
احتمال بروز سرطان در سنین مختلف وجود دارد ولی احتمال بروز سرطان با افزایش سن زیادتر می شود[5] سرطان باعث 13٪ مرگ ها است. بر طبق گزارش انجمن بهداشت آمریکا 7٫6 میلیون نفر بر اثر سرطان و در سال 2007 مرده اند. جالب اینکه این بیماری مختص انسان نیست و همه جانوران و گیاهان پرسلولی نیز ممکن است به سرطان دچار شوند.
سرطان های خون(لوسمی ها) به سه دسته اصلی تقسیم می شود:
1. لوسمی (Leukemia): نوعی از سرطان که در خون و مغز استخوان پیدا شده است و به علت تولید بیش از حد سلول های سفید خون غیرطبیعی بوجود می آید. این سلول های غیرطبیعی قادر به مبارزه با عفونت ها نیستند و به عدم توانایی مغز استخوان برای ساخت سلول های قرمز و پلاکت ها منجر می شود.
2. لوسمی لنفوسیت: سلول های سفید خونی از نوع لنفوسیت ها زیاد می شوند.
3. لوسمی میلوئید: سلول های سفید خونی از نوع گرانولوسیت ها زیاد می شوند.
** درمان سرطان
برای درمان سرطان های خون از شیمی درمانی و پیوند مغز استخوان استفاده می شود در حالی که سرطان های تومورال بیشتر از طریق جراحی و رادیوتراپی(پرتودرمانی) درمان می شود.
اصلی ترین روش های درمان انواع سرطان شامل شیمی درمانی، رادیوتراپی (پرتودرمانی)، جراحی و البته پیوند مغز استخوان (Bone Marrow Transplant) است. همه ی این روش ها اکنون در ایران برای درمان سرطان به کارگرفته می شوند اما شاید بتوان پیوند مغز استخوان را که به عنوان مهمترین روش درمان انواع لوسمی (سرطان خون) شناخته می شود، یکی از موفق ترین روش های درمانی در کشور به شمارآورد؛ بویژه که این درمان در مقایسه با دیگر روش ها از عمر کمتری برخوردار است.
البته این روش نه تنها در درمان انواع لوسمی ها بلکه در درمان دیگر بیماری های خونی و حتی سرطان هایی که منشا خونی ندارد نیز موثر است. در این روش درمانی، پس از دریافت سلول های بنیادی از بدن فرد بیمار یا دهنده ی سالم، سلول های مغز استخوان تازه از راه سیاهرگ به بیمار تزریق می شوند تا فرایند تولید مغز استخوان بار دیگر در بدن وی شروع شود.
این نوع پیوند در مقایسه با دیگر انواع پیوند عضو که تنها در صورت مرگ مغزی فرد اهداکننده و در شرایطی دشوار برای اهداکننده و گیرنده ی پیوند اتفاق می افتد ساده تر است. این در حالی است که متاسفانه این روش درمانی با وجود داشتن آمار بالای موفقیت پیوند که ایران را در میان اصلی ترین قطب های این دانش در جهان قرارداده است، نتوانسته توجه لازم را از سوی مسوولان امر و سیاستگذاران درمان و سلامت کشور دریافت کند و همین امر باعث شده است تا انجام این پیوند در بیمارستان شریعتی تهران که قطب اصلی پیوند مغز استخوان است، از رشد کافی برخوردار نشود.
هم اکنون، پیوند مغز استخوان در کشور دارای چالش های گوناگونی است که شاید بتوان اصلی ترین آن را نبود توازن میان تعداد زیاد بیماران در برابر تعداد کم اهداکنندگان در بانک سلول های بنیادی کشور عنوان کرد. آمار پایینی که ریشه های آن را می توان در سوءمدیریت، سیاستگذاری نادرست و حمایت نکردن از این روش درمانی جست وجو کرد.
در بولتن پیش رو تلاش شده است تا ضمن داشتن نگاهی هرچند کوتاه به چیستی و چگونگی انجام پیوند مغز استخوان، چالش های پیش روی بیماران و کادر پیوند مغز استخوان کشور در روند انجام این روش درمانی و همچنین راهکارهای حل آن، مورد توجه قرارگیرد.
** پیوند مغز استخوان چیست؟
پیوند مغز استخوان که در اصطلاح بی اِم تی (BMT) نامیده می شود، فرایندی است که در جریان آن، سلول های مغز استخوان سالم، جایگزین سلول های آسیب دیده و گاه تخریب شده می شوند. مغز استخوان ماده یی نرم با بافتی اسفنجی است که در استخوان های هر فرد وجود دارد و وظیفه ی ساختن همه ی سلول های خونی را در بدن به عهده دارد. این سلول ها شامل سه دسته ی اصلی «لنفوسیت ها» یا گلبول های سفید، «میلوییدها» یا گلبول های قرمز و همچنین پلاکت ها است. بنابراین طبیعی است که پیوند مغز و استخوان، مناسب ترین روش برای درمان بیماری هایی نظیر لوسمی، تالاسمی، آنِمی (کم خونی) و سایر بیماری هایی که بطور مستقیم با خون و مغز استخوان سرو کار دارند، خواهد بود.
این روش درمانی به 2 شیوه ی اصلی «آتولوگ» و «آلوژن» انجام می شود. پیوند آتولوگ نوعی از پیوند است که در آن، سلول های بنیادی مغز استخوان از بدن فرد بیمار گرفته می شوند. در برابر پیوند آلوژن قرار دارد که در آن سلول های مورد نیاز از بدن فرد دیگری گرفته و به فرد بیمار پیوند زده می شوند. فرد دهنده می تواند از میان خواهر و برادر، خویشاوندان سازگار یا حتی غیرخویشاوندان انتخاب شود.
بی شک ترجیح اولیه ی تیم پیوند، استفاده از پیوند آتولوگ و از سلول های خود بیمار است. بویژه که در این روش درمانی، امکان عفونت های پس از پیوند بسیار پایین است و بیمار با مشکل هایی همچون «جی وی اِچ دی» یا واکنش پیوند علیه میزبان یا عضو پیوندی روبه رو نخواهد شد. جی وی اچ دی تنها در بیماران پیوند آلوژن بروز می کند و می تواند عارضه های دردناکی را برای آنان ایجاد کند. این مشکل زمانی رخ می دهد که گلبول های سفیدِ اهدا شده، سلول های بدن بیمار (میزبان) را به عنوان سلول های بیگانه شناسایی کرده و به آن حمله می کند. پوست، کبد و روده ها آسیب پذیرترین نقطه ها در برابر بروز این مشکل هستند. جی وی اچ دی در موردهای حاد، منجر به مرگ بیماران پیوندی می شود. البته نوع خفیف آن ممکن است در درمان کامل سلول های سرطانی مفید و به نوعی تضمین کننده ی جلوگیری از بازگشت دوباره ی بیماری و درصد بالای موفقیت پیوند باشد. مشکل دیگر بیماران پیوند آتولوگ، افزایش امکان اود و بازگشت مجدد بیماری در مقایسه با بیمارانی است که از پیوند آلوژن استفاده کرده اند.
البته نوع دیگری از پیوند مغز استخوان نیز وجود دارد که به دلیل درصد پایین انجام، نمی توان آن را یکی از پیوندهای اصلی مغز استخوان به شمار آورد. در این پیوند که «سینژنیک» خوانده می شود، بیمار می تواند سلول های بافت پیوندی مغز استخوان را از دوقلوی مشابه خود دریافت کند.
پس از تشخیص تیم پیوند مغز استخوان مبنی بر لزوم انجام فرایند پیوند و انتخاب آتولوگ یا آلوژن بودن آن، لازم است بیمار برای مدتی تحت شیمی درمانی قوی قرارگیرد تا با تخریب سلول های بیمار، بدن وی آماده ی دریافت سلول های تازه شود. در این مرحله، سلول های بنیادی که از بدن خود بیمار، یکی از خویشاوندان یا اهداکننده ی غیرخویشاوند سازگار و به یکی از 2 شیوه ی اهدای سلول های بنیادی از خون یا اهدای سلول های بنیادی از مغز استخوان گرفته شده است، از طریق سوزنی بزرگ به مغز استخوان بیمار در قسمت لگن یا جناغ سینه پیوند زده می شود.
دلیل ترجیح بیشتر برای دریافت و همچنین پیوند مغز استخوان از راه 2 عضو نام برده شده این است که فرایند خون سازی در بدن تا پیش از بلوغ و سن 20 سالگی در همه ی مغز استخوان بدن انجام می شود، اما پس از این سن، تنها برخی استخوان های بدن توانایی خون سازی دارند که استخوان های مهره ها، جناغ سینه، دنده ها و لگن از آن ها هستند.
پس از انجام پیوند، بیمار باید روزهای متمادی (نزدیک به 20 روز در بیماران پیوند آلوژن و 16 روز در بیماران پیوند آتولوگ) را در اتاق ایزوله یی که در آن پنجره و تلفن تنها راه ارتباطی وی با دنیای خارج است، بگذراند. شیمی درمانی سنگین بیمار در روزهای پیش از پیوند، باعث تضعیف سیستم ایمنی او می شود و ماندن در اتاق قرنطینه، بیمار را از خطر ورود کوچکترین آلودگی حفظ می کند. به گفته ی پزشکان، بیمارانی که در این مدت از روحیه ی بهتر، آرامش و حمایت عاطفی خانواده و دوستان برخوردار و از استرس و نگرانی به دور باشند، از شانس بالاتری برای بهبود برخوردار هستند و سلول های مغز استخوان در آنان با سرعت بالاتری رشد خواهد کرد.
** چرا باید مغز استخوان اهدا کرد؟
همانطور که پیشتر اشاره شد، پیوند مغز استخوان از 2 روش آتولوگ (پیوند از خود) و آلوژن (پیوند از دیگری) انجام می شود. متاسفانه امکان پیوند آتولوگ برای درصد کمی از بیماران فراهم می شود و سایر بیماران باید اهداکننده ی سازگار را از میان اعضای نزدیک یا دور خانواده پیدا کنند. در این موردها نیز شانس بیمار برای یافتن نمونه یی صد در صد هماهنگ، بسیار پایین و کمتر از 30 درصد است.
در صورتی که بیمار موفق به یافتن اهداکننده ی مناسب از میان خانواده ی نزدیک و خویشاوندان خود نشود، باید نمونه ی سلول را از فرد غریبه و غیرخویشاوند دریافت کند.
گام نخست در این مرحله، مراجعه به بانک اهداکنندگان سلول های بنیادی خواهد بود. این بانک در بیمارستان دکتر شریعتی تهران واقع شده است. البته افزون بر این بانک، بانک های سلول های بنیادی دیگری زیر نظر موسسه ی «رویان» و همچنین سازمان انتقال خون فعالیت می کنند که با عنوان «سپاس» شناخته می شوند.
اگر بیمار موفق به یافتن نمونه ی سازگار برای پیوند در بانک خون نشود، خانواده ی وی با چاپ و نصب آگهی در بیمارستان و سایر نقطه ها و همچنین با فراخوان در شبکه های مجازی، تلاش می کنند تا نمونه ی سازگار را برای پیوند پیدا کنند. اقدامی زمانبر که نیازمند هماهنگی های بسیاری است و گاه نتیجه بخش نیز نیست اما اگر بانک سلول های بنیادی کنونی از نمونه های کافی برخوردار باشد، بدون شک بیماران بیشتری موفق به یافتن نمونه ی سازگار در آن خواهند شد. اما متاسفانه این بانک به هیچ عنوان پاسخگوی تعداد بیماران نیست و نمونه های ذخیره شده در آن بسیار محدود است.
به گفته ی دکتر «اسدالله موسوی» فوق تخصص خون و سرطان و از اعضای اصلی تیم پیوند مغز استخوان بیمارستان شریعتی، شانس اینکه فردی بتواند در بانک فعلی نمونه ی تطبیقی خود را پیدا کنند بسیار کم است و این شامل سایر بانک های انتقال خون نیز می شود.
به گفته ی موسوی گاه برای پیدا کردن یک دهنده ی سازگار غیرخویشاوند لازم است سلول های بنیادی از هزاران داوطلب دریافت شود و حتی در این شرایط نیز تنها امکان موفقیت 30 تا 40 درصد است. بنابراین بانک کنونی نیازمند گسترش بیشتری است.
در صورت ناموفق بودن همه ی تلاش ها برای پیداکردن نمونه ی تطبیقی پیوند در کشور، می توان به بانک های جهانی سلول های بنیادی نیز مراجعه کرد. این اقدام به دلیل همکاری بانک سلول های بنیادی بیمارستان شریعتی با بانک جهانی، تا اندازه ی زیادی تسهیل شده است اما این اقدام افزون بر زمان بر بودن و درصد موفقیت پایین، نیازمند هزینه ی هنگفتی است که درصد زیادی از بیماران قادر به تامین آن نیستند. در صورتی که بیمار موفق به یافتن نمونه ی تطبیقی خود در خارج از ایران شود، می تواند با سفر به آن کشور یا دعوت از اهداکننده برای سفر به ایران یا هماهنگی برای ارسال نمونه ی سلول به ایران، پیوند را انجام دهد. در همه ی این موردها، بیمار متحمل هزینه های سنگین نزدیک به 100 میلیون تومان خواهد شد.
البته همکاری بانک سلول های ایران با بانک جهانی، گاه استفاده از نمونه های داخلی را برای بیماران خارجی نیز فراهم می کند و اهداکنندگان در صورت تمایل می توانند با سفر به خارج یا ارسال نمونه ی سلول های خود، به بیماران خارجی نیازمند پیوند نیز کمک کنند. البته به دلیل کم بودن اطلاعات ثبت شده در بانک ایران، آمار اهداکنندگان ایرانی یی که نمونه سلول های آن ها تاکنون به بیماران خارجی پیوند زده شده بسیار کم است.
آمار نمونه های سازگار پیدا شده در میان اهداکنندگان خارجی نزدیک به 2 یا 3 نمونه در ماه است. این آمار از شروع به کار بانک سلول های بنیادی ایران نزدیک به 65 نمونه بوده است که از این میان هفت نمونه مربوط به آمریکا، یک نمونه به هر یک از کشورهای چین، برزیل و هند، 4 نمونه به ایتالیا و نزدیک به 40 نمونه به آلمان و همچنین سایر کشورها بوده است. چه در نمونه های داخلی و چه خارجی، پیش از انجام پیوند و برای تایید نهایی سازگاری صد درصدی نمونه ی بیمار و اهداکننده، نمونه ها به بانک جهانی سلول های بنیادی واقع در کشور آلمان فرستاده می شوند. این روند برای هر دریافت کننده ی سلول های بنیادی نزدیک به 470 یورو هزینه دارد. نکته ی تاسف بار این است که ایران برای انجام آزمایش های تایید نهایی دارای دانش لازم است اما از امکانات کافی در این راستا برخوردار نیست.
شانس کم بیماران برای یافتن نمونه ی مناسب در کشور به دلیل محدود بودن نمونه های ثبت شده در کنار شرایط دشوار پیوند در خارج از ایران، این نیاز را ایجاد می کند که مسوولان امر برای توسعه ی هرچه بیشتر بانک سلول های بنیادی تلاش کنند.
** شرایط لازم برای اهداکنندگان سلول های بنیادی
برای اهدای مغز استخوان، فرد اهداکننده باید از شرایط ساده یی مانند سن و وزن مناسب برخوردار باشد. همه ی افراد از سن 18 تا 55 سال که دارای سلامت جسمی هستند، از امکان اهدای مغز استخوان و عضو شدن در بانک داوطلبان اهدای سلول های بنیادی برخوردارند. از دیگر شرایط اهداکنندگان می توان به نداشتن سابقه ی ابتلا به سرطان، مبتلا نبودن به بیماری های قلبی و عروقی، اچ آی وی (ویروس ناقل بیماری ایدز)، هپاتیت و آسم شدید اشاره کرد. افراد اهداکننده می توانند سلول های خود را از 2 راه سلول های بنیادی از خون و سلول های بنیادی از مغز استخوان اهدا کنند.
در روش نخست، فرد اهداکننده برای مدت کوتاهی (نزدیک به 4 یا 5 روز پیش از انجام فرایند اهدا)، داروهای ویژه یی را در راستای افزایش سلول های بنیادی و آزاد شدن آن ها در خون محیطی مصرف می کند. در این مرحله، طی فرایند 4 تا 6 ساعته، سلول های رها شده در خون محیطی، از سیاهرگ و با ماشینی که به بدن فرد اهداکننده متصل شده، از وی دریافت و باقیمانده ی آن به خون برگردانده می شود.
در موردهایی که لازم است مغز استخوان بصورت مستقیم از اهداکننده دریافت شود، فرد در حالت بیهوشی عمومی یا بی حسی موضعی قرار می گیرد و سلول های مغز استخوان بدون هیچ دردی از استخوان لگن یا جناغ سینه ی وی دریافت می شود. هیچ یک از این روش ها خطری برای فرد اهداکننده ندارد و عارضه های ناشی از آن به سردرد و سرگیجه یی زودگذر و گاه حالت تهوع محدود می شود. حتی پس از دریافت مستقیم مغز استخوان نیز سلول های برداشته شده در مدت کوتاهی جایگزین می شوند.
همچنین در هر 2 روش، سلول های دریافت شده از طریق روشی ویژه با عنوان «کرایوپرزرویشن» (Cryopreservation)، برای مدت طولانی فریز (منجمد) می شوند تا زنده بمانند و در مواقع لزوم از آن ها استفاده می شود. به این ترتیب سلول های بدست آمده از اهداکنندگان گوناگون در «بانک سلول های بنیادی» ذخیره می شود و در صورت نیاز بیماران به پیوند آلوژن از آن ها استفاده می شود.
البته وجود نمونه ی اهدا شده در بانک سلول های بنیادی کشور به این معنا نیست که در صورت نیاز بیماران می توان از این نمونه ها استفاده کرد. نمونه های اهدایی تنها در صورت «اچ ال ای تایپینگ» (آزمایش تشخیص سازگاری بین داوطلبِ دهنده و بیمار گیرنده) قابل استفاده خواهند بود. هر فرد در سلول های خونی خود دارای پروتئین هایی است که در اصطلاح «اِچ اِل اِی» نامیده می شود. برای انجام پیوند لازم است تا اِچ اِل اِی بیمار و اهداکننده تطبیق داده شوند. موفقیت پیوند آلوژن به سازگاری هرچه بیشتر اِچ اِل اِی در فرد بیمار و اهداکننده بستگی دارد. اِچ اِل اِی تایپینگ از راه آزمایش خون ویژه یی صورت می گیرد که نیازمند زمان و در عین حال هزینه ی زیاد در سطح بزرگ است. زمان بر و هزینه بر بودن، نبود فضای کافی برای ذخیره ی نمونه های اهدا و اِچ اِل اِی شده و اختصاص نیافتن بودجه ی کافی برای رفع این کاستی ها از عمده ترین دلیل های محدود بودن نمونه های اچ ال ای شده برای استفاده ی بیماران نیازمند پیوند است.
به گفته ی دکتر موسوی، اکنون ظرفیت اِچ اِل اِی تایپینگ ما با تعداد مراجعه کنندگان همخوانی ندارد. بنابراین لازم است در کنار تشویق و فراهم آوردن بسترهای لازم فرهنگی و اجتماعی، امکانات لازم برای دریافت نمونه های کافی نیز گسترش پیدا کند.
بر اساس آمارها، تاکنون 20 هزار و 161 نمونه به بانک سلول های بنیادی بیمارستان شریعتی اهدا شده است که از این میان تنها 6 هزار و 506 نمونه اِچ اِل اِی تایپینگ شده و در سیستم بانک جهانی سلول های بنیادی به ثبت رسیده است. این آمار پایین در حالی است که به دنبال تبلیغ های بانک و فراخوان های عمومی برای جذب اهداکنندگان، گاه نزدیک به یک هزار نفر در ماه برای اهدای سلول های بنیادی به بیمارستان شریعتی مراجعه می کنند و این آمار حتی بدون تبلیغ، به 500 تا 600 نفر در ماه می رسد.
بدون شک با افزایش تبلیغ ها در راستای آگاهی بخشی هرچه بیشتر به عموم، افراد بیشتری به این مرکز مراجعه خواهند کرد. البته به گفته ی موسوی، تبلیغ، آن هم در شرایطی که بیمارستان بدلیل نبود بودجه و فضا، قادر به پاسخگویی به اهداکنندگان و حتی اِچ اِل اِی تایپینگ نمونه های دریافت شده نیست، چندان فایده یی ندارد و نخست لازم است که بسترهای لازم در این خصوص فراهم شود.
** لزوم حمایت از بیماران پیوند شده
پس زدن پیوند در پیوند مغز استخوان نیز همانند پیوند عضوهایی مانند قلب، کلیه و ریه رخ می دهد. همان گونه که پیشتر اشاره شد، بیمار پیوند شده نیازمند آرامش روانی کافی است تا بتواند روند بهبود را بطور کامل سپری کند اما در وضعیت کنونی سیاست های سلامت در حوزه ی پیوند مغز استخوان، به برقراری این آرامش در بیماران و خانواده های آنان کمک چندانی نمی کند.
یکی از بزرگ ترین مشکل های بیماران پیوندی این است که باید تا ماه ها پس از انجام پیوند (نزدیک به 6 ماه) برای مراجعه ی هفتگی به پزشک، در تهران حضور داشته باشند و در پایان با بررسی نمونه های مغز استخوان گرفته شده، بهبودی کامل آنان تایید شود.
طبیعی است که قرارگرفتن مرکز اصلی پیوند مغز استخوان کشور در تهران، مشکل های فراوانی را برای بیماران شهرستانی و خانواده هایشان ایجاد می کند. همچنین تعداد کم و فعالیت محدود موسسه های مردم نهاد و نهادهای خیریه که با هدف حمایت مالی بیماران تشکیل شده اند، تشدیدکننده ی این وضعیت دشوار خواهد بود.
در جریان دیدار از بیماران پیوند شده در بخش ایزوله و گفت وگو با خانواده هایشان، با پدران و همسرانی آشنا می شوید که افزون بر تحمل فشار عصبی شدید مجبور به خوابیدن در مکان های زیارتی یا پارک ها هستند. رنج های ناشی از بیماری عضو خانواده از یک طرف و نگرانی از هزینه ی اجاره ی مکانی برای گذران شب از طرف دیگر، تحمل شرایط پس از پیوند را برای خانواده های بیماران مبتلا به سرطان خون دشوارتر کرده است. با این وجود آنان در تلاش اند تا شرایط آرامش را برای بیمار پیوند شده ی خود با هر سختی فراهم کنند. با این وجود در برخی موردها، مشکل های اقتصادی از خانواده به بیمار منتقل می شود و در روند بهبودی وی تاثیرگذار خواهد بود.
بنابراین سیاست گذاری مسوولان و البته خیرین در راستای کمک به تامین این نیازها بدون شک در بهبود بیمار موثر خواهد بود.
باید گفت، هزینه ی پیوند مغز استخوان در کشور بسیار کمتر از هزینه ی این نوع پیوند در خارج از ایران است، با این وجود وضعیت گذران زندگی بسیاری از بیماران مبتلا به سرطان در سطح نه چندان مطلوبی قرار دارد. این افراد برای هزینه های پیش و پس از پیوند، نیازمند حمایت مالی هر چه بیشتر هستند.
در این میان حمایت روانی از بیماران را نیز نباید از یاد برد. حمایتی که جای خالی آن در روند درمان انواع سرطان احساس می شود.
به گفته ی پرفسور «اردشیر قوام زاده» پدر پیوند مغز استخوان ایران و رییس بخش سرطان خون و پیوند مغز استخوان بیمارستان شریعتی، مشاوره ی تمام وقت بیمار و خانواده ی وی در راستای پاسخگویی به پرسش های آنان که به کم شدن فشار عصبی کمک خواهد کرد، در جهان امری ضروری و شناخته شده است.
وی می گوید: در ایران نیز این نوع مشاوره با وجود این که در گذشته نتیجه های بسیار مطلوبی را دربرداشته است، اما به دلیل نبود بودجه کمتر اجرایی و بیشتر بر درمان جسمی بیمار تمرکز می شود. البته بیمارستان شریعتی با وجود همه ی کاستی ها و مشکل ها تلاش می کند تا با خدمت گرفتن از روانشناسان، پاسخگوی نیاز روانی بیماران و خانواده ها باشد. حتی گاهی جای خالی روانشناسان با پزشکان و متخصصان این مرکز پر می شود؛ اما بی شک تا زمانی که این مساله بصورت مستقیم و با تعریف سازمانی دقیق در سیاست های بهداشت و سلامت کشور قرار نگیرد، آن گونه که باید، تاثیر نخواهد داشت.
قوام زاده در سخنان خود همچنین به برنامه یی با عنوان معاینه ی سرپایی اشاره کرد که اکنون اجرای آن بدلیل نبود بودجه متوقف شده است. در این برنامه، بیمار پیوند شده، برای معاینه مجبور به مراجعه به بیمارستان نخواهد بود و خدمات را با حضور پرستاران در منزل خود دریافت خواهد کرد.
** نتیجه گیری
اندک زمانی از انجام پیوند مغز استخوان در کشور می گذرد اما این درمان در سال های پس از شروع تاکنون نتایج چشمگیری دربرداشته است تا جایی که مرکز پیوند مغز استخوان بیمارستان شریعتی را با آماری نزدیک به 5 هزار و 500 پیوند، در میان مرکزهای اصلی این درمان در جهان قرار داده است.
نزدیک به 25 سال از انجام نخستین پیوند مغز استخوان توسط اردشیر قوام زاده پدر پیوند مغز استخوان می گذرد. با گذشت بیش از 2 دهه از سابقه ی این نوع از درمان سرطان، هنوز بسیاری از مشکل ها و چالش های پیش روی متخصصان و پزشکان این حوزه و همچنین بیماران و مراکز درمانی باقی است. در این بولتن تنها به گوشه یی از نگرانی های درمان سرطان از راه پیوند مغز استخوان اشاره شد. در حالی که انجام این پیوند آن هم با نتایج مثبتِ برجای گذاشته از خود، دستاوردی بزرگ برای تسهیل درمان یکی از خطرناک ترین نوع سرطان ها به شمار می رود که می تواند بار بزرگی را از دوش دولت در حوزه ی درمان و سلامت بردارد.
به گفته ی پدر پیوند مغز استخوان، اکنون بیمارستان شریعتی مشکل های فراوانی از نظر فضا و مکان دارد که با اختصاص بودجه یی نه چندان زیاد برطرف خواهد شد اما به دلیل بی توجهی مسوولان به این بخش، مشکل ها همچنان باقی است.
یکی دیگر از موردهایی که نه تنها در خصوص اعضای تیم پیوند مغز استخوان کشور بلکه سایر کادرهای پزشکی تخصصی باید مورد توجه قرار گیرد، حمایت و قدردانی از تلاش های این افراد است. حمایتی که می تواند در قالب برپایی جشن و همایش های ملی و همچنین تشویق مالی صورت گیرد. در حالی که این نوع حمایت ها جای خود را به طرح های پر از اشکال و شتابزده مانند پرداخت کارانه داده اند. به گفته ی بسیاری از پزشکان و پرستاران در صورت ادامه، بدون شک حوزه ی درمان کشور را متحمل خسارت های جبران ناپذیری خواهد کرد.
تلاش همه جانبه در راستای افزایش آمار اهداکنندگان و تخصیص بودجه و امکانات کافی برای اِچ اِل اِی تایپینگ همه ی نمونه ها از دیگر چالش هایی است که نیاز به توجه و رسیدگی دارد. بسیاری از بیماران نیازمند پیوند، زمان طولانی را در انتظار پیدا شدن نمونه یی سازگار سپری می کنند. برای تحقق این مهم نمی توان قدرت رسانه و کمپین (کارزار) های تبلیغاتی را در تشویق مردم به اهدای سلول بنیادی نادیده گرفت.
برای نمونه، در سال 2014 میلادی، کمپین «سطل آب یخ» افزون بر تامین بودجه ی بسیار بالا (115 میلیون دلار)، باعث آشنایی همه ی مردم جهان با بیماری «اِی اِل اِس» شد. راه اندازی چنین حرکت هایی در جهت تبلیغ اهدای سلول های بنیادی نیز می تواند اثربخش باشد. می توان با تشکیل کمپین هایی با شعار «هر ایرانی یک حساب سلولی» یا «اهدای سلول = هدای زندگی»، از مردم برای اهدای سلول های بنیادی دعوت کرد. این تلاش ها تنها در صورتی نتیجه بخش خواهد بود که امکانات و بودجه ی کافی به این موضوع اختصاص یابد و دولت برای حل مشکل های این حوزه، سیاست گذاری درست و حساب شده یی را شروع کند.
منبع:ایرنا

